- Đại cương
Thủng ổ loét dạ dày – tá tràng là một cấp cứu ngoại khoa thường gặp, cần được phát hiện sớm và xử trí kịp thời bằng can thiệp phẫu thuật khâu lại lỗ thủng. Nếu không được điều trị đúng cách kịp thời, bệnh sẽ tiếp tục diễn biến nặng thêm và bệnh nhân sẽ tử vong do sốc nhiễm trùng, nhiễm độc nặng.
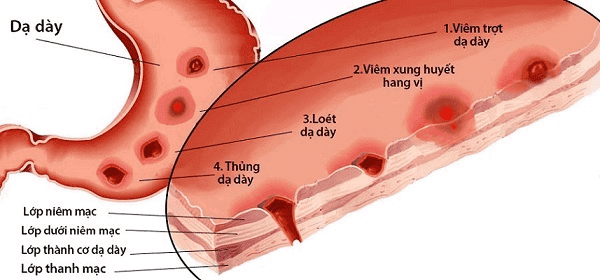
Các mức độ viêm loét dạ dày thường gặp
- Nguyên nhân
2.1. Loét dạ dày tá tràng mãn tính
Đây là nguyên nhân chủ yếu dẫn đến thủng dạ dày, chiếm khoảng 96%.
2.2. Ung thư dạ dày
Ung thư dạ dày dẫn đến thủng dạ dày chỉ chiếm khoảng từ 1-3%. Thủng là một biểu hiện xấu nhất của ung thư dạ dày. Vì thế loại này có tỷ lệ tử vong sau mổ cao, từ 50-70%.
2.3. Chấn thương
Chấn thương ở vùng bụng thường do một vật thể có hình dạng sắc nhọn đâm vào. Đâm bằng dao là một chấn thương mang tính xâm nhập có thể gây ra thủng dạ dày hoặc thủng ruột. Tai nạn xe hơi, chấn thương khi chơi thể thao hoặc những va chạm vật lý có thể dẫn đến sự phát triển của vết thủng.
2.4. Một số yếu tố liên quan
– Giới: Thường gặp ở nam giới nhiều hơn nữ giới với tỷ lệ: nam 90% và nữ 10%.
– Tuổi: Thường từ 20 – 40. Nhưng cũng có những thủng dạ dày ở bệnh nhân trên 80 – 85 tuổi. Loét ít gặp ở trẻ em nên ít thấy thủng nhưng không phải là không có.
– Điều kiện thuận lợi:
+ Thời tiết: Thủng dạ dày – tá tràng thường xảy ra vào mùa rét hơn là vào mùa nóng hoặc khi thời tiết thay đổi từ nóng chuyển sang lạnh hay từ lạnh chuyển sang nóng. Biến chứng này thường xảy ra vào các tháng 1, 2, 3, 4 hơn là vào các tháng 5, 6, 7, 8, 9.
+ Bữa ăn: Thủng có thể xảy ra bất cứ lúc nào trong ngày nhưng một số lớn bệnh nhân bị thủng sau bữa ăn.
- Triệu chứng
3.1. Triệu chứng cơ năng
Đau bụng đột ngột, dữ dội, đau như dao đâm là dấu hiệu chủ yếu.
Nôn hoặc buồn nôn: Không phải là dấu hiệu thường gặp.
Bí trung đại tiện: do thủng dẫn đến viêm phúc mạc gây liệt ruột.
3.2. Triệu chứng thực thể
Bụng cứng, ít hoặc không di động.
Bụng cứng như gỗ, co cứng thành bụng là một triệu chứng bao giờ cũng có (nhưng mức độ khác nhau) và có giá trị bậc nhất trong chẩn đoán.
– Tiền sử dạ dày
Có ý nghĩa để chẩn đoán thủng (80-90%).
Một số ít không có thể rõ ràng, có bệnh nhân thủng là dấu hiệu đầu tiên của loét.
– X quang bụng đứng không chuẩn bị
Có thể thấy hình ảnh “liềm hơi dưới cơ hoành” một bên hay cả hai bên. Có thể gặp trong khoảng 80% trường hợp.
– Siêu âm
Hình ảnh hơi tự do và dịch trong ổ phúc mạc.
- Giáo dục sức khỏe
4.1. Chế độ dinh dưỡng
Cung cấp dinh dưỡng qua đường tĩnh mạch ngay sau mổ. Sau khi trung tiện lúc nào thì bắt đầu cho ăn nước cháo, nước sữa với số lượng tăng dần, giảm dần dịch truyền. Cho ăn cháo, sữa, và tăng dần số lượng, chất lượng, mức độ rắn của đồ ăn.
– Giai đoạn đầu: 1-2 ngày sau mổ: Chủ yếu bù nước, điện giải, glucid, năng lượng cần thiết nuôi dưỡng cơ thể. Truyền đường và điện giải. Cho uống rất ít, nếu bệnh nhân bị trướng bụng nặng không nên cho uống.
– Giai đoạn giữa: ngày 3-5 sau mổ: Sau khi trung tiện lúc nào thì bắt đầu cho ăn nước cháo, nước sữa với số lượng tăng dần và giảm dần truyền tĩnh mạch. Tăng dần năng lượng và protein. Bắt đầu 500Kcal và 30g protein, cứ 1-2 ngày tăng 250-500Kcal, đến khi đạt 2.000Kcal/ngày.
+ Nên dùng sữa pha nước cháo, tốt nhất là sữa bột tách bơ, sữa đậu nành. Ăn 4-6 bữa. Dùng nước thịt ép khi bệnh nhân không uống được sữa.
+ Ăn thức ăn mềm, nhiều vitamin, hạn chế chất xơ.
– Giai đoạn hồi phục
Giai đoạn này vết mổ đã liền, bệnh nhân đã đỡ. Cần cung cấp đủ năng lượng và protein để tăng nhanh thể trọng và vết thương mau lành. Chia 5-6 bữa/ngày.
+ Dùng nhiều sữa, trứng, thịt, cá, đậu đỗ, sữa chua, pho mai. trái cây (cam, bưởi, chanh, dâu tây, kiwi, rau xanh, cà rốt, đu đủ, bí đỏ, khoai lang…) để tránh táo bón, giúp nhanh lành vết mổ, tăng sức đề kháng, giảm nguy cơ nhiễm khuẩn vết mổ.
+ Nên sớm nuôi dưỡng bằng đường tiêu hoá sinh lý hơn, an toàn hơn, kinh tế hơn và giúp kích hoạt cho hệ thống tiêu hoá sớm trở lại bình thường.
4.2. Chế độ nghỉ ngơi và vận động
Đối với trường hợp gây mê nội khí quản: sau 12 giờ bệnh có thể ngồi dậy được và đi lại nhẹ nhàng.
Bệnh nhân có thể cử động chân tay nhẹ nhàng tại giường, sau đó có thể bước xuống giường, tập đi bộ trở lại để giúp các chức năng bình thường của cơ thể phục hồi nhanh hơn, giảm nguy cơ mắc các biến chứng sau phẫu thuật, giúp cho nhu động ruột nhanh chóng hoạt động trở lại.
Thời gian đầu cho người bệnh nằm nghiêng về bên có ống dẫn lưu để dịch thoát ra được dễ dàng.
4.3. Hướng dẫn trong quá trình điều trị tại bệnh viện.
Để điều trị thành công cần có sự phối hợp chặt chẽ giữa bác sỹ và người bệnh
Dùng thuốc đúng theo y lệnh, báo cáo với bác sĩ những bất thường gặp phải để bác sĩ có điều chỉnh kịp thời (xin ý kiến bác sĩ điều trị).
Tuân thủ chặt chẽ theo lời khuyên về chế độ ăn, tập luyện, thay đổi lối sống có lợi cho sức khỏe.
4.4. Hướng dẫn cách phòng và chăm sóc sau khi ra viện
– Giai đoạn đầu vận động nhẹ nhàng, tránh làm việc gắng sức trong những tuần đầu sau phẫu thuật. Chế độ ăn uống cần được thiết lập lại, ăn chậm, nhai kỹ, ăn lỏng dễ tiêu, giàu dinh dưỡng, tránh ăn các loại thức ăn có chứa nhiều chất xơ không hòa tan như măng, rau nhút, mướp…và các loại hoa quả có chứa nhiều Tanin như ổi, hồng… Những chất này sẽ có thể kết dính với nhau và tạo nên bã, gây tắc ruột sau này.
– Ăn chín uống sôi để dạ dày không bị nhiễm khuẩn.
– Không nên sử dụng bia rượu vì nó rất dễ làm cho dạ dày bị viêm.
– Tạo thói quen ăn uống đúng giờ để tạo ra nhịp sinh học ổn định cho dạ dày.
– Hạn chế các thực phẩm có vị chua hay thực phẩm cay nóng như ớt, tiêu, hành vì nó sẽ không tốt cho dạ dày.
– Không nên dùng chất kích thích như cà phê, chè đặc, nước uống có ga… sẽ khiến cho dạ dày tiết ra nhiều axít hơn gây hại cho niêm mạc dạ dày.
– Không hút thuốc lá, không thức khuya quá 11h đêm
– Luôn tạo tinh thần thoải mái, tránh các Strees tâm lý.
– Tập thể dục mỗi ngày để nâng cao sức đề kháng của cơ thể, phòng chống bệnh tật, giúp các cơ quan hoạt động nhẹ nhịp nhàng.
– Khi xuất hiện các dấu hiệu bất thường (đau bụng thượng vị, ợ hơi ợ chua, nôn, nôn ra máu) cần đến bệnh viện ngay.